【2026年版】異所性蒙古斑—「消えない青あざ」の正体と、エビデンスに基づく最適なタイミング
はじめに:手足に現れた「青いあざ」を見つけたとき
生まれたばかりの赤ちゃんの手首や足首、あるいは肩に、うっすらと青いあざを見つけたとき。「これは何だろう」「お尻の蒙古斑とは違うのだろうか」と不安を感じる親御さんは少なくありません。
「自然に消えますよ」という言葉を聞いて安心する方もいれば、「本当に消えるの?」「いつまで待てばいいの?」という疑問が残る方もいるでしょう。実際、インターネットで検索すると「消える」という情報と「消えないこともある」という情報が混在しており、何を信じてよいのかわからなくなることもあります。
この記事では、異所性蒙古斑(いしょせい・もうこはん)について、最新の医学的エビデンスに基づいて解説します。「消えるのか、消えないのか」という単純な二択ではなく、科学的に何がわかっていて、どのような選択肢があるのかを、0歳児の親御さんが納得できる形でお伝えします。
異所性蒙古斑とは何か——「普通の蒙古斑」との決定的な違い
お尻の蒙古斑と何が違うのか
日本人の赤ちゃんのお尻には、ほぼ100%の確率で青いあざが現れます[1]。これが「蒙古斑」(もうこはん)と呼ばれるもので、通常は7〜10歳頃までに自然に消えていきます。
一方、異所性蒙古斑とは、本来蒙古斑が出現する場所(お尻〜腰・背中)以外の部位に現れた蒙古斑のことを指します[1]。具体的には、以下のような部位に見られます:
- 手首、手の甲
- 足首、足の甲
- 肩、腕
- 胸部、腹部

見た目は通常の蒙古斑と同じ青灰色ですが、自然に消えにくいという重要な違いがあります。
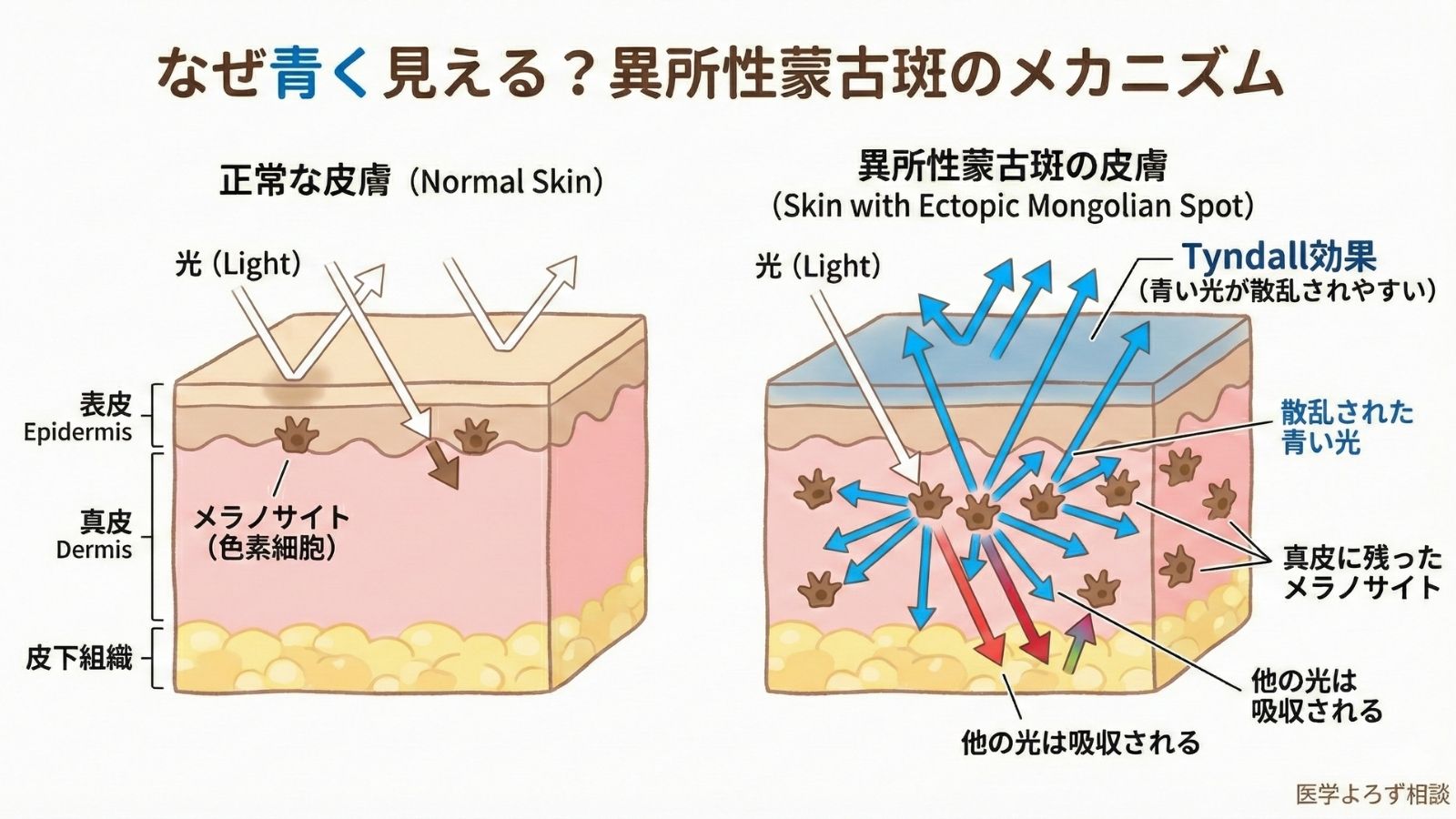
なぜ「青く」見えるのか——メラノサイトとTyndall効果
異所性蒙古斑が青く見える理由を理解するためには、まず「メラノサイト」という細胞について知る必要があります。
メラノサイトは、皮膚の色を決めるメラニン色素を作る細胞です。通常、メラノサイトは皮膚の表面近く(表皮)に存在しますが、蒙古斑では皮膚の深いところ(真皮)にメラノサイトが残っています[1][8]。
ここで重要なのがTyndall効果(チンダルこうか)という光学現象です。これは、光が皮膚を通過する際に、短い波長の光(青色)ほど散乱しやすいという性質のことです[1][8]。
たとえるなら、空が青く見える理由と同じ原理です。太陽光が大気中を通過する際、青い光が散乱されて私たちの目に届きます。同様に、真皮にあるメラニン色素(実際は茶色)からの光が皮膚を通過する際、青い光が散乱されて「青いあざ」として見えるのです。
胎児期に起こっていること——メラノサイトの「旅」の中断
では、なぜメラノサイトが真皮に残ってしまうのでしょうか。これには胎児期の発生過程が関係しています[8][10]。
胎児の発育過程では、メラノサイトはもともと神経堤(しんけいてい)という組織から発生し、真皮を通って表皮へと「旅」をします:
- 胎生10週頃:メラノサイトが真皮に出現
- 胎生11〜14週:真皮から表皮への移動
- 胎生20週以降:真皮からメラノサイトが消失(移動完了またはマクロファージによる除去)
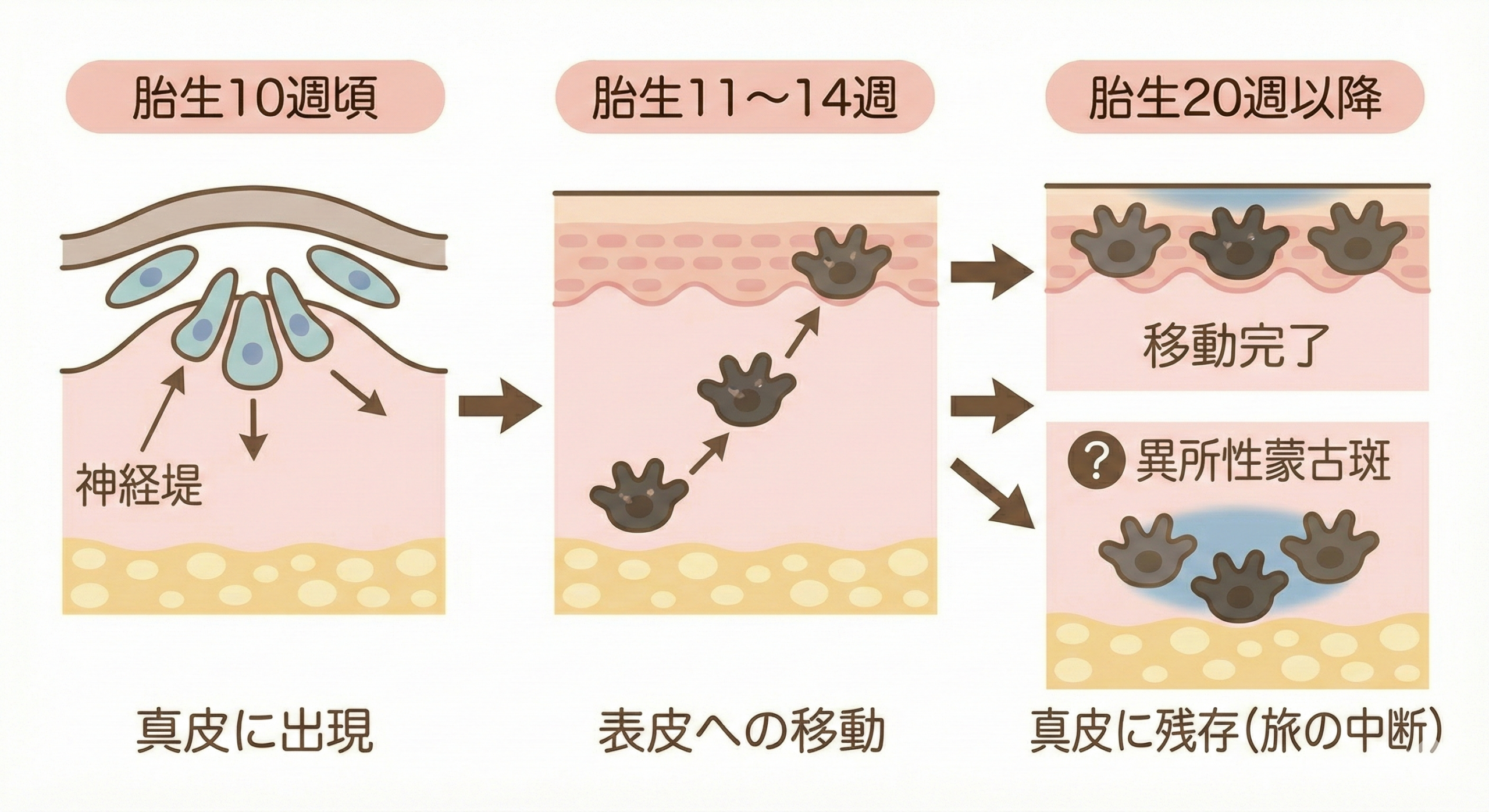
蒙古斑は、この「旅」が完了せず、メラノサイトが真皮に残ったまま生まれてくることで発生します[10]。お尻や腰はもともと移動経路にあたるため残りやすく、それ以外の部位に残ったものが「異所性」と呼ばれるのです。
消えるのか、消えないのか——科学が示す「持続リスク」
通常の蒙古斑との違い:消えにくい異所性蒙古斑
通常の蒙古斑(お尻〜背中)は、95%以上が10歳頃までに自然消退します。しかし、異所性蒙古斑は事情が異なります。
日本のレーザー医学の専門家は、異所性蒙古斑について「自然消退は11歳以降期待できず、持続性蒙古斑となる」と報告しています[5]。
どのような異所性蒙古斑が消えにくいのか
1980年代に日本の研究者(菊地・井上)が提唱した分類によると、蒙古斑は以下の3タイプに分けられます[7]:
- Common type(通常型):腰仙部に限局、小児期に消退
- Extensive type(広範囲型):広範囲に存在、消退が遅れる
- Persistent type(持続型):成人まで持続
異所性蒙古斑は、この分類でいう「Extensive type」や「Persistent type」に該当することが多いのです[7]。
持続リスクを高める因子
形成外科診療ガイドライン2021年版[1]および関連研究[4][5]によると、以下の特徴を持つ異所性蒙古斑は消えにくい傾向があります:
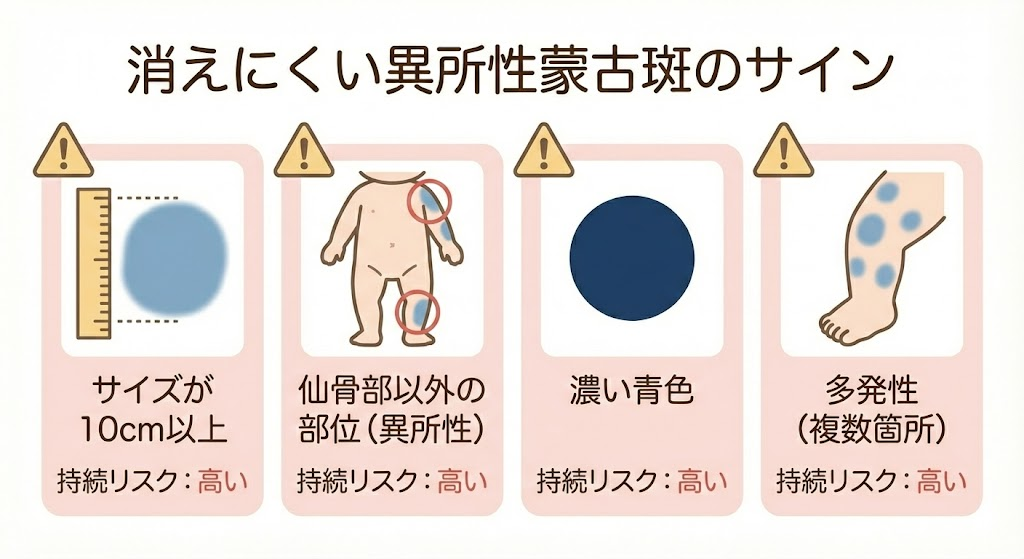
これらの因子を複数有する場合は、自然消退を待つよりも積極的な経過観察や早期治療の検討が推奨されます[1][5]。
日本の現実:どれくらいの赤ちゃんに異所性蒙古斑があるのか
疫学データの限界
ここで正直にお伝えしなければならないことがあります。日本人新生児における異所性蒙古斑の正確な有病率は、体系的な前向き研究として報告されていません。
通常の蒙古斑については、日本人のほぼ100%に見られることがわかっています。しかし、異所性蒙古斑に限定したデータは限られています。
国際的な疫学データ
1981年のCordovaによる疫学研究[6]では、人種・民族別の蒙古斑有病率が報告されています:
| 人種・民族 | 蒙古斑の有病率 |
|---|---|
| アジア人 | 95〜100% |
| 東アフリカ人 | 90〜95% |
| ネイティブアメリカン | 85〜90% |
| ヒスパニック | 50〜70% |
| 白人 | 1〜10% |
この研究では「異所性」の割合までは詳細に分析されていませんが、蒙古斑の最多部位は仙骨殿部で、次いで肩であったと報告されています[6]。
持続性蒙古斑の頻度
日本人における持続性蒙古斑(成人まで消えない蒙古斑)の頻度については、菊地らの研究[7]が参考になります。沖縄の学童の7.64%に消退しない蒙古斑が認められ、日本人成人男性9,996人の調査では4.1%に持続性蒙古斑が確認されています[7]。
レーザー治療という選択肢——エビデンスが示す有効性
なぜレーザー治療が有効なのか
異所性蒙古斑の治療には、Qスイッチレーザーやピコ秒レーザーが用いられます[1][2][3]。これらのレーザーは、真皮に残ったメラノサイトのメラニン色素を選択的に破壊します。
レーザーの原理を簡単に説明すると:
- 特定の波長のレーザー光がメラニン色素に吸収される
- メラニン色素が瞬間的に加熱され、破壊される
- 破壊された色素はマクロファージ(貪食細胞)に処理される
- 徐々にあざが薄くなる
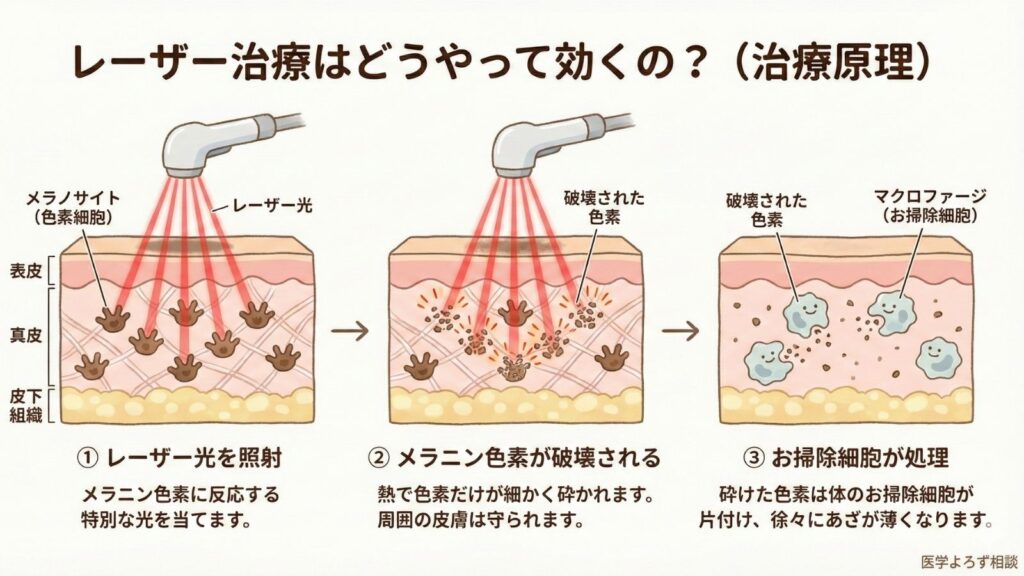
このプロセスは周囲の正常な皮膚にはほとんど影響を与えないため、選択的かつ安全な治療が可能です[2]。
日本の診療ガイドラインの推奨
形成外科診療ガイドライン2021年版[1]では、異所性蒙古斑に対するQスイッチレーザー治療を以下のように評価しています:
- CQ26「Qスイッチレーザーは異所性蒙古斑の治療に有効か」:推奨グレードC1(行うことを考慮してもよい)
- CQ27「乳幼児期早期の治療は有効か」:推奨グレードC1
ガイドラインでは、Qスイッチルビー・アレキサンドライト・Nd:YAGいずれも有効とし、「治療開始年齢が早いほど治療回数が少なく良好な結果」が得られると明記しています[1]。
国際的なエビデンス
ヨーロッパレーザー皮膚科学会(ESLD)の2019年ポジションステートメント[2]では、真皮メラノサイトーシス(異所性蒙古斑を含む)の治療について以下のように述べています:
- 1064nm QスイッチNd:YAGレーザーをGold Standard(標準治療)と位置づけ
- Qスイッチルビー・アレキサンドライト・ピコ秒レーザーも有効
- 治療間隔は瘢痕予防のため最低2ヶ月を推奨
メタアナリシスが示すエビデンス
2021年に発表されたWilliamsらのメタアナリシス[3]は、57研究・13,417患者を統合した最大規模の解析です(対象は主に太田母斑ですが、同じ真皮メラノサイトーシスとして異所性蒙古斑への参考になります):
| レーザー種類 | クリアランス率 | 有害事象発生率 |
|---|---|---|
| QスイッチNd:YAG | 64% | 5% |
| Qスイッチルビー | 54% | 14% |
| Qスイッチアレキサンドライト | 58% | — |
| ピコ秒アレキサンドライト | 100% | 44% |
この結果から、QスイッチNd:YAGレーザーは有効性と安全性のバランスに優れることがわかります[3]。
異所性蒙古斑に特化した研究
2023年に発表されたShinらの研究[4]は、異所性蒙古斑に特化した唯一の比較対照研究として重要です。61例70病変を解析し、以下の結果を報告しています:
- 治療群のメラニン指数減少:156.7±78.4
- 観察群のメラニン指数減少:7.1±62.7(有意差あり、p<0.001)
- Excellent/Complete改善率:約70%
- Excellent改善までの平均治療回数:6.5回
- Complete改善までの平均治療回数:9.6回
この研究は、異所性蒙古斑に対するレーザー治療が「経過観察のみ」と比較して有意に効果的であることを示しています[4]。
治療のタイミング——なぜ「早期」が推奨されるのか
乳幼児期治療の利点
日本レーザー医学会誌の総説[5]では、乳幼児期からの治療について以下の利点を挙げています:
- 皮膚が薄い:レーザー光が真皮のメラノサイトに到達しやすい
- 治療面積が小さい:体の成長前なので照射範囲が小さくて済む
- 治療回数が少ない:2〜3回で良好な結果が得られることが多い
- 本人の記憶に残りにくい:心理的負担が軽減される
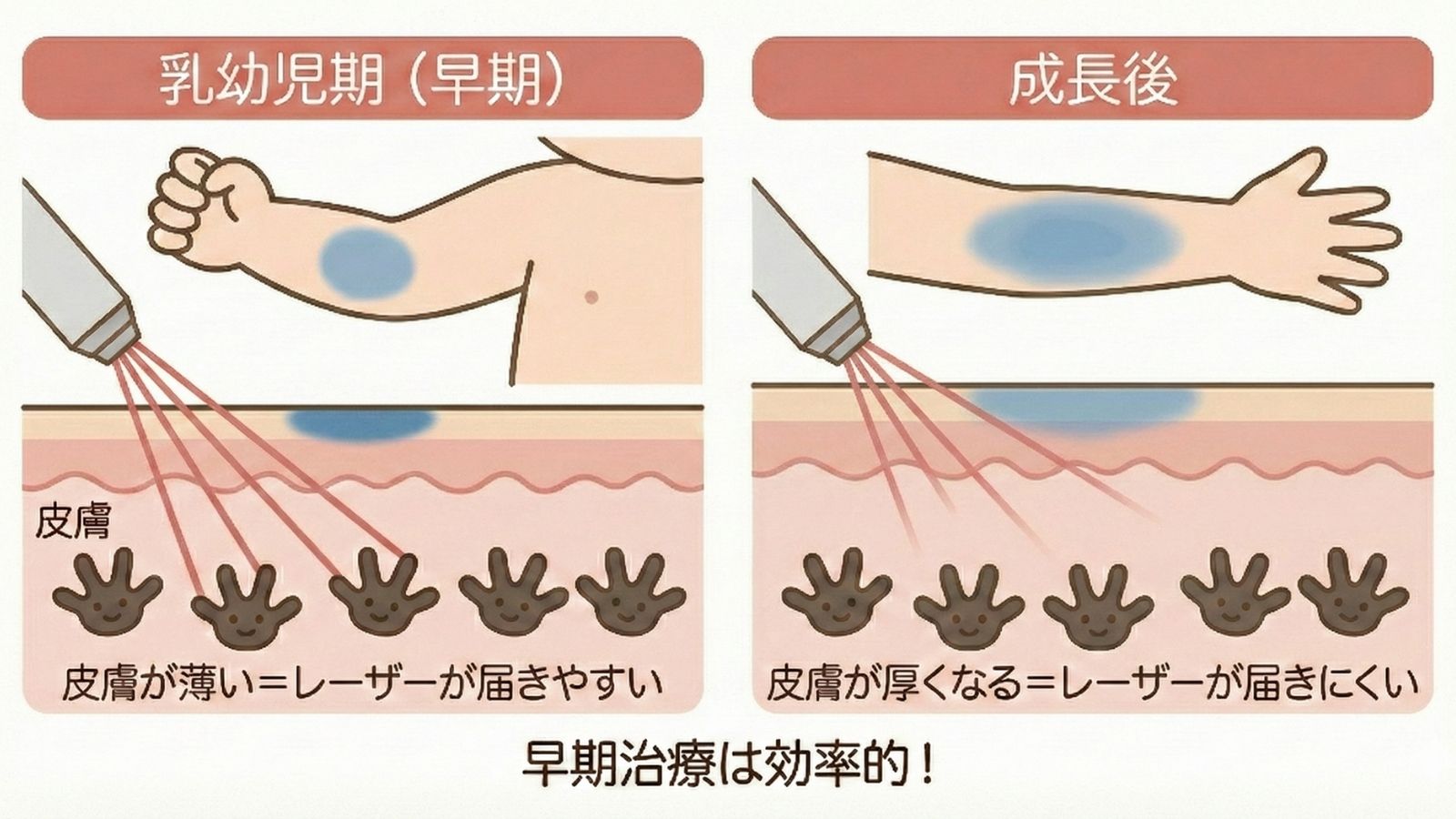
形成外科診療ガイドライン[1]でも「治療開始年齢が早いほど治療回数が少なく良好な結果」と明記されています。
治療間隔の重要性
興味深いことに、日本の臨床経験では治療間隔を6ヶ月以上あけることで、総治療回数と期間が短縮されることが報告されています[5]。これは、皮膚の十分な回復期間を確保することで、次回治療の効果が高まるためと考えられています。
一方、診療報酬上の規定では「3ヶ月以上」の間隔が求められています。実際の治療間隔は、担当医と相談して決めることになります。
「完全に消す」ことを目指さない
ここで重要な注意点があります。異所性蒙古斑の治療において、**「完全に消すことを目指さない」**ことが推奨されています[5]。
その理由は、異所性蒙古斑は自然消退する傾向があるため、完全に消すことを目指してレーザーを照射すると色素脱失(白抜け)のリスクが高くなるからです。形成外科診療ガイドライン[1]でも、異所性蒙古斑は太田母斑より合併症(色素脱失45〜67%)の発生率が高いことが注意喚起されています。
したがって、治療の目標は「完全に消す」ことではなく、「ある程度薄くして、残りは自然消退を待つ」という戦略が推奨されます[5]。
費用と保険——知っておくべき制度
保険適用について
異所性蒙古斑のレーザー治療は、健康保険が適用されます。以下のレーザーが保険適用となっています[1]:
| レーザー種類 | 保険適用 | 回数制限 |
|---|---|---|
| Qスイッチルビーレーザー | ○ | 同一部位5回まで |
| Qスイッチアレキサンドライトレーザー | ○ | 制限なし |
| QスイッチNd:YAGレーザー | ○ | 制限なし |
| ピコ秒レーザー | ○ | 制限なし |
治療間隔は3ヶ月以上が必要です。また、3歳未満の乳幼児には**乳幼児加算(+2,200点)**がつきます。
実際の費用目安
保険診療での3割負担の場合、1回あたりの費用目安は以下の通りです(照射面積による):
| 照射面積 | 3割負担の費用目安 |
|---|---|
| 4cm²未満 | 約6,000円 |
| 4〜16cm² | 約7,000円 |
| 16〜64cm² | 約8,700円 |
| 64cm²以上 | 約12,000円 |
※別途、初再診料、麻酔代、処方箋料などが必要です。
こども医療費助成制度
多くの自治体ではこども医療費助成制度があり、乳幼児・小児の医療費負担が軽減されます。自治体によっては自己負担が0円になる場合もあります。
具体的な助成内容は自治体によって異なりますので、お住まいの市区町村にご確認ください。
見逃してはならない重要な注意点——先天性代謝異常との関連
広範囲・濃色の異所性蒙古斑に注意
ここで、非常に重要な情報をお伝えします。
異常に広範囲、濃色、または持続性の蒙古斑は、まれに先天性代謝異常(IEM)と関連していることがあります[8][9][10]。
特に関連が報告されている疾患は以下の通りです[8][9]:
- GM1ガングリオシドーシス
- Hurler症候群(ムコ多糖症I型)
- Hunter症候群(ムコ多糖症II型)
- ムコリピドーシス
- Niemann-Pick病
- 色素血管母斑症(Phakomatosis pigmentovascularis)
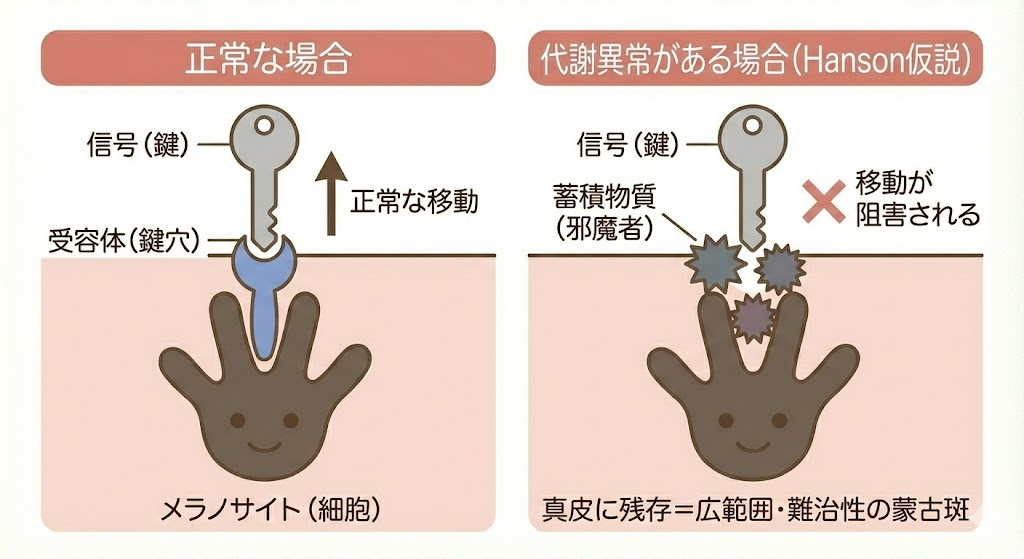
なぜ代謝異常と関連するのか——Hanson仮説
2003年にHansonらが提唱したメカニズム仮説[10]によると、以下のような機序が考えられています:
- リソソーム蓄積症では、GM1やヘパラン硫酸などの代謝産物が蓄積する
- これらの蓄積物質がTrkA受容体(神経成長因子受容体)に結合する
- 神経成長因子(NGF)シグナル経路が撹乱される
- メラノサイトの表皮への正常な移動が阻害される
- 結果として、真皮にメラノサイトが残存する(蒙古斑の形成)
スクリーニングの検討
これらの先天性代謝異常は、現在の新生児マススクリーニングで一部は検出可能ですが、すべてが対象となっているわけではありません。
Alimiらの2018年のレビュー[8]では、「非典型的蒙古斑を認めた新生児は先天性代謝異常のスクリーニングを検討すべき」と提言しています。
以下のような特徴がある場合は、小児科医に相談することをお勧めします:
- 蒙古斑が異常に広範囲(体表面積の大部分を覆う)
- 色調が非常に濃い
- 通常より遅く(生後数週間以降に)出現した
- 発達の遅れや他の症状を伴う
ただし、多くの異所性蒙古斑は単純な皮膚所見であり、代謝異常を伴わないことを強調しておきます。過度な心配は不要ですが、気になる場合は専門医への相談をお勧めします。
おわりに:「待つ」か「治療する」かは、親御さんの判断で
異所性蒙古斑の多くは、お子さんの健康に直接的な影響を与えるものではありません。「治療しなければならない」というものではなく、選択肢があるということです。
「自然に消えるかもしれないから、様子を見る」という選択も、「消えにくいリスクがあるから、早めに治療を始める」という選択も、どちらも正解です。
大切なのは、以下の情報を踏まえて判断することです:
- お子さんの異所性蒙古斑の特徴(場所、大きさ、色調、数)
- 持続リスク因子の有無
- 治療のメリットとデメリット(効果、合併症、費用、通院の負担)
- ご家族の価値観(見た目をどの程度重視するか)
もし判断に迷われる場合は、形成外科や皮膚科の専門医に相談することをお勧めします。専門医は、お子さんの状態を診察した上で、「経過観察でよい」のか「治療を検討した方がよい」のか、具体的なアドバイスをしてくれるはずです。
そして、どのような選択をされても、親御さんがお子さんのために考え抜いた結論であれば、それが最善の選択です。
本日のまとめ
- 異所性蒙古斑の本質:お尻以外の部位に現れた蒙古斑で、通常の蒙古斑より自然消退しにくい
- レーザー治療の根拠:形成外科診療ガイドラインで推奨グレードC1、早期治療で治療回数が少なく良好な結果
- 判断に迷ったら:持続リスク因子(大きさ10cm以上、濃い青色、多発)がある場合は専門医への相談を検討
参考文献
- 日本形成外科学会・日本創傷外科学会・日本頭蓋顎顔面外科学会. (2021). 形成外科診療ガイドライン 1 2021年版(第2版)皮膚疾患/頭頸部・顔面疾患/体幹・四肢疾患 第Ⅱ編第4章「蒙古斑・異所性蒙古斑」. (本記事の中核的根拠。日本における唯一の公式ガイドラインであり、CQ26・CQ27でレーザー治療の有効性を推奨グレードC1と評価)
- Passeron T, et al. (2019). Laser treatment of hyperpigmented lesions: position statement of the European Society of Laser in Dermatology. Journal of the European Academy of Dermatology and Venereology. 33(6):987-1005. (国際的なポジションステートメント。1064nm QスイッチNd:YAGをGold Standardと位置づけ)
- Williams NM, et al. (2021). Comparing the efficacy and safety of Q-switched and picosecond lasers in the treatment of nevus of Ota: a systematic review and meta-analysis. Lasers in Medical Science. 36(4):723-733. (57研究・13,417患者の最大規模メタアナリシス。レーザー種類別の有効性・安全性を数値で提示)
- Shin JO, et al. (2023). High-fluence 1064nm Q-switched Nd:YAG laser treatment for ectopic Mongolian spot. Journal of Dermatological Treatment. 34(1):2255057. (異所性蒙古斑に特化した唯一の比較対照研究。治療群と観察群の有意差を証明)
- 舟橋ひとみ. (2021). 小児を対象としたレーザー治療:異所性蒙古斑. 日本レーザー医学会誌. 42(1):29-34. (日本の臨床現場に即した実践的総説。治療間隔と治療回数の関係を明記)
- Cordova A. (1981). The Mongolian spot: a study of ethnic differences and a literature review. Clinical Pediatrics. 20(11):714-719. (人種間差異を初めて体系的に検討した疫学的基盤研究)
- Kikuchi I, Inoue S. (1980). Natural history of the Mongolian spot. The Journal of Dermatology. 7(6):449-450. (蒙古斑の3類型分類と自然消退パターンを初めて提唱した日本発の基盤研究)
- Alimi Y, et al. (2018). A comprehensive review of Mongolian spots with an update on atypical presentations. Child’s Nervous System. 34(12):2371-2376. (非典型的蒙古斑と遺伝疾患との関連を網羅した最新の包括的レビュー)
- Gupta D, Thappa DM. (2013). Mongolian spots: How important are they? World Journal of Clinical Cases. 1(8):230-232. (蒙古斑と先天性代謝異常の関連を臨床医向けにまとめた実践的レビュー)
- Hanson M, et al. (2003). Association of dermal melanocytosis with lysosomal storage disease: clinical features and hypotheses regarding pathogenesis. Archives of Dermatology. 139(7):916-920. (リソソーム蓄積症と蒙古斑の関連メカニズムを初めて体系的に提唱した研究)




コメント